Чума – всем известное заболевание, считающееся «забытым». К сожалению, неверно считать, что чума – болезнь далекого прошлого и что человечество навсегда избавилось от этой инфекции.
На самом деле сегодня в мире есть очаги чумы. По информации ВОЗ в прошлом году на Мадагаскаре возникло осложнение ситуации по чуме, число заболевших составило свыше 2 тыс., в 70% легочной формы; 165 человек погибли.
На территории России расположены 11 природных очагов чумы.
Чума – это особо-опасное природно-очаговое заболевание с высоким уровнем летальности. Именно по этой причине чума относится к карантинным инфекциям.
В естественных условиях чумой болеют грызуны (крысы, сурки, полевки).
Основной переносчик чумы в городских условиях – крысы.
Паразитирующие на них блохи обеспечивают постоянную передачу возбудителя от больных зверьков здоровым, поддерживая постоянство природных очагов.

Возбудитель инфекции – Yersinia Pestis. В организме больного бактерии образуют капсулу.
Наиболее частый путь передачи возбудителя чумы от грызунов человеку – укус чумной блохи.
Второй путь передачи инфекции – прямой контакт с инфицированными животными.
Чумой могут болеть волки, лисы, кошки, барсуки.
Некоторые грызуны (сурки, суслики) являются объектами охотничьего промысла. Во время разделки тушки зверька или снятия шкурки человек может испачкать руки их кровью. Не исключено, что среди добытых зверьков могут быть больные чумой.
Источниками инфекции может быть и человек.
В этом случае передача инфекции может происходить двумя путями:
1. Блохами жилища человека.
2. При переходе бубонной формы чумы в легочную. При такой форме заболевания больной человек выделяет в окружающую среду огромное количество чумных микробов, которые передаются окружающим в результате контакта с инфицированными предметами или через воздух.
В зависимости от того, каким путем возбудитель попал в организм человека, развивается та или иная клиническая форма болезни, имеющая свои особенности течения.
Различают следующие формы заболевания:
1) кожно-бубонную;
2) первично-легочную;
3) вторично-легочную;
4) первично-септическую;
5) вторично-септическую.
Основное место размножения возбудителя – лимфатические узлы. Недостаточная барьерная функция лимфоузлов приводит к развитию первично-септической формы чумы.
Вторично-септическая форма развивается на фоне бубонной или легочной форм.
Инкубационный период при чуме обычно не превышает 3-5 дней, в некоторых случаях длится 1-2 дня.
Болезнь начинается внезапно с озноба, головной боли. Температура тела поднимается за несколько часов до 39-400 С.
Позже у больных могут наблюдаться нарушения со стороны нервной системы: бессонница, бред, невнятная сбивчивая речь, нарушение координации движений (шаткая походка). Лицо – часто покрасневшее, отечное, губы сухие.
Больной испытывает жажду, язык обложен белым налетом.
В зависимости от характера заражения в дальнейшем развивается клиническая картина с присущими ей признаками заболевания.
Бубонная форма:
Возбудитель попадает через кожу. На 2-3 день появляется очень болезненный бубон – сильно увеличенный воспалившийся лимфатический узел. В зависимости от места внедрения возбудителя бубон может развиваться на паховых, подмышечных, бедренных, подмышечных, шейных или подчелюстных зонах.
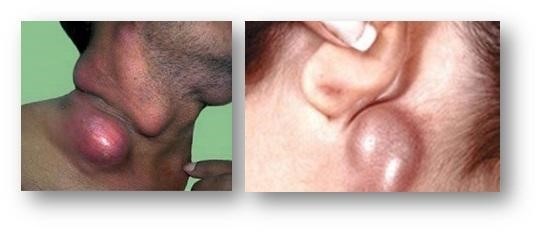
Воспалительный процесс в лимфатическом узле продолжается 6-8 дней, после чего он рассасывается или нагнаивается.
Септическая форма чумы развивается в случае попадания возбудителя в кровь больного, где активно размножается.
Такая форма чумы начинается с внезапного подъема температуры, больной неподвижен, отмечается буйный бред. Спустя 2-4 суток при отсутствии лечения больной погибает.
Бубонная или септическая форма заболевания не опасны для окружающих, если они не осложняются вторичной чумной пневмонией.
После перенесенного заболевания остается прочный продолжительный иммунитет.
Профилактика чумы
Меры профилактики чумы предполагают предупреждение завоза инфекции из других стран и предупреждение возникновения заболевания в неблагополучных по чуме территориях.
При обнаружении распространения инфекции в пределах определенного региона, противочумные учреждения проводят дератизационные (уничтожение грызунов) и дезинсекционные (уничтожение насекомых) мероприятия.
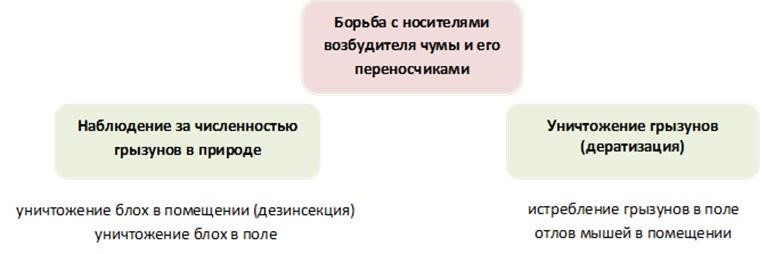
В зависимости от эпидемической обстановки принимается решение о профилактической иммунизации населения.
Вакцинация по эпидемическим показаниям проводится лицам, проживающим на неблагополучных по чуме территориях, а также лицам, работающим с живыми культурами чумы.
Все лечебно-профилактические учреждения должны иметь определённый запас медикаментов и средств личной защиты и профилактики на случай выявления больного чумой.
При выявлении больных бубонной формой чумы в очаге вводятся ограничительные мероприятия, при выявлении больных легочной формой чумы вводится карантин.
О случаях, подозрительных в отношении чумы, нужно
немедленно сообщать в местные органы здравоохранения. Больные легочной чумой
должны быть сразу же изолированы от окружающих, так как эта форма инфекции
наиболее заразна. Всех контактировавших с больным подвергнуть
карантинному обследованию.

Лихорадка Западного Нила – это острое инфекционное вирусное заболевание с преимущественно трансмиссивным заражением человека. Специфическими симптомами являются поражение центральной нервной системы, сосудов, слизистых оболочек. Характерны цефалгии, длительная лихорадка с потрясающими ознобами, выраженные мышечные боли, артралгии. Диагностика предусматривает обнаружение возбудителя и антител к нему в крови и ликворе больного. Специфическое этиотропное лечение не разработано, проводится симптоматическая терапия (жаропонижающие средства, инфузионная, оральная дезинтоксикация, вазопротекторы и др.).
Общие сведения
Лихорадка Западного Нила является патологией с частым бессимптомным течением и воспалительным поражением оболочек головного мозга. Реже сопровождается менингоэнцефалитом. Открытие вируса и описание болезни датируются 1937 годом, стали результатом исследования в Уганде. Сезонность заболевания обусловлена временем выплода переносчиков (комаров и клещей), который приходится на конец июля – октябрь. Гендерные особенности отсутствуют. Отмечается тенденция к большей восприимчивости у детей в эндемичных районах (Северо-Восточная Африка, Азия, Израиль, Египет), у взрослых – на территориях с низкой распространенностью (южные регионы России, Украина, Европа, США).
Причины
Возбудителем является РНК-содержащий одноименный флавивирус. Выделяют 7 видов вируса, наиболее распространен первый генотип. Источниками и резервуарами инфекции в природе служат птицы (врановые, воробьиные), реже – млекопитающие (грызуны, непарнокопытные). Переносчиками возбудителя становятся кровососущие комары рода Culex, Aedes, иксодовые и аргасовые клещи. В организме переносчика (обычно – комара) вирус поражает нервную систему и слюнные железы, поэтому при укусе передается вместе со слюной. Гораздо реже встречается гемоконтактный путь передачи лихорадки, связанный с переливанием зараженной крови, трансплантацией органов зараженного донора, работой с культурой вируса в исследовательских лабораториях, грудным вскармливанием, совместным использованием нестерильных шприцов для внутривенного введения наркотиков, разделкой туш умерших животных.
В группу риска по заболеванию (особенно развитию менингита) входят пациенты с делецией в гене CCR5, лица старше 60 лет, больные сахарным диабетом, артериальной гипертензией, хроническим вирусным гепатитом С, почечной, сердечно-сосудистой патологией, ВИЧ-инфекцией, проходящие курс химиотерапии по поводу злокачественных новообразований, злоупотребляющие алкоголем, реципиенты донорских органов. К потенциально подверженным заражению профессиям можно отнести медицинских работников, лаборантов, ветеринаров, служащих скотобоен, егерей, фермеров. Возбудитель погибает при кипячении, воздействии обычных доз дезинфицирующих веществ.
Симптомы
Период инкубации обычно составляет 3-16 дней, но может удлиняться до 60-90 суток. Заболевание начинается остро с резкого подъема температуры тела до 38,5°C и более, озноба, ломоты в мышцах и суставах, сильной головной боли, локализующейся преимущественно в области лба, снижения аппетита, боли в левой половине грудной клетки, чувства «замирания» сердца. Наблюдается першение, сухость в горле, реже – заложенность носа и сухой кашель. На коже в 5% случаев появляется сыпь в виде пятен и бугорков, кожные покровы и слизистые становятся гиперемированными. Пациенты предъявляют жалобы на боли при движениях в крупных суставах, запоры, иногда – диарейный синдром, тошноту и рвоту, диффузные боли в животе.
Для нейроинвазивной формы лихорадки характерно нарастание температуры и головной боли, фонтанирующая рвота на пике болевых ощущений, не приносящая облегчения, усугубляющиеся нарушения сознания, повышенная сонливость или, напротив, возбуждение, фото- и фонофобия, судороги, затруднение контакта с больным, прогрессирующая мышечная слабость (до полного отсутствия произвольных движений при сохраненной чувствительности), поперхивание жидкой пищей, асимметрия глазных щелей, двоение в глазах. Сыпь и катаральные явления при данной форме почти всегда отсутствуют.
Лечение лихорадки Западного Нила
Всем пациентам с подозрением на данное заболевание показана госпитализация. При прогрессировании неврологической симптоматики лечение проводится в реанимационном отделении либо в палате интенсивной терапии. Необходим строгий постельный режим до устойчивого исчезновения лихорадки в течение 3-4 дней, купирования острых неврологических симптомов и появления возможности самостоятельного передвижения в пределах палаты. Диета не разработана, рекомендовано употреблять легкие питательные блюда, принимать достаточное количество жидкости. При угрозе отека мозга водный режим ограничивается и тщательно контролируется.
Специфического метода лечения лихорадки не существует. В некоторых исследованиях хорошо зарекомендовало себя применение препаратов альфа-интерферона, вируснейтрализующих моноклональных антител. Рибавирин для терапии инфекции не рекомендован, поскольку при вспышке в Израиле было установлено, что смертность пациентов с поражением ЦНС в группе лиц, получавших рибавирин, оказалась выше, чем среди остальных. Назначается симптоматическая терапия. Используются жаропонижающие (парацетамол, целекоксиб), вазопротекторы (рутозид), седативные (барбитураты, диазепам), мочегонные (фуросемид) препараты, осуществляется инфузионная дезинтоксикация (глюкозо-солевые, сукцинатсодержащие растворы).
Прогноз и профилактика
Своевременное обращение и лечение снижает риски осложнений и способствует полному выздоровлению в течение 10 дней. При наличии неврологических поражений срок реконвалесценции увеличивается до 30 и более дней. Летальность при нейроинвазивной лихорадке Западного Нила достигает 20%, обычно связана с параличом дыхательной мускулатуры. Описаны длительные (свыше 1 года) депрессивные эпизоды у 33% пациентов, перенесших заболевание. Период сохранения астеновегетативных проявлений в среднем составляет 36 недель, неврологических симптомов – более 8 месяцев.
Специфическая профилактика для людей не разработана, существует лишь эффективный препарат для вакцинации лошадей. Одной из причин отсутствия человеческой вакцины является высокая изменчивость вируса; в настоящее время проходят клинические испытания живые аттенуированные и рекомбинантные субстанции, а также ДНК-вакцина. К методам неспецифической профилактики болезни относятся своевременное выявление и изоляция больных, ветеринарный контроль над популяциями диких птиц и домашних животных, борьба с комарами (дезинсекция, противомоскитные сетки, спецодежда, репелленты).
Лихорадка Зика – острое инфекционное заболевание с преимущественно трансмиссивным механизмом передачи. Заболевание протекает бессимптомно либо проявляется повышением температуры тела, общеинтоксикационным синдромом, болями в мышцах, суставах, конъюнктивитом, сыпью. Основной опасностью инфекции является формирование микроцефалии и различных неврологических нарушений у плода в случае инфицирования беременных женщин, а также стойких патологий ЦНС у взрослых. Диагностика основана на обнаружении самого вируса в биологическом материале, а также специфических антител в сыворотке крови человека. Этиотропное лечение не разработано. Проводится симптоматическая терапия.
Общие сведения
Впервые вирус был выделен из крови обезьяны, обитавшей в лесу Зика в Уганде. В переводе с местного наречия «зика» означает «заросли». Эндемичными территориями по данному инфекционному заболеванию являются страны Центральной и Южной Америки, Африки, Юго-Восточной Азии, острова Тихого океана. В других государствах примеры заражения также зарегистрированы, однако они обусловлены завозными случаями среди путешественников. С 2015 г. было зафиксировано около 4 млн. заболевших. В 2016 г. ВОЗ объявила чрезвычайную ситуацию в области международного здравоохранения из-за вспышки заболеваемости. Подобная настороженность связана с выраженным тератогенным действием вируса и отсутствием специфического лечения.
Восприимчивость всеобщая. Сезонность не выражена, однако наблюдается учащение случаев инфицирования в период проливных дождей, что связано с увеличением активности комаров–переносчиков. С развитием глобального потепления ареал распространения соответствующих насекомых увеличивается, что создает еще большую опасность для человека. Однако вирус не выносит низких температур. Поэтому формирование стойких очагов лихорадки в странах с умеренным климатом невозможно, но завозные случаи могут способствовать развитию вспышек заболеваемости в летнее время.
Причины лихорадки Зика
Возбудитель заболевания – РНК-содержащий вирус из семейства Flaviviridae. Относится к арбовирусам. Патоген достаточно устойчив в окружающей среде. В лиофилизированном состоянии сохраняется до 30 месяцев. Фенол и низкопроцентный этиловый спирт не убивают микроорганизм, однако он быстро инактивируется при контакте с эфиром, раствором калия перманганата. Существует две линии вируса: азиатская и африканская. Считается, что африканская форма паразитирует у обезьян, а человек является случайным хозяином. Азиатская линия выделена от большинства больных во время эпидемий в эндемичных районах.
Источником инфекции являются обезьяны и больной человек. Передача заболевания реализуется через трансмиссивный механизм с помощью комаров вида Aedes. Возможны половой, парентеральный (при переливании компонентов крови), трансплацентарный, контактный (со слюной) пути заражения. Половой путь реализуется только у мужчин. Некоторые авторы высказывают возможность аспирационного инфицирования у лиц с иммунодефицитом. Вирус обнаруживается в крови, слюне, моче, сперме, грудном молоке, околоплодных водах при внутриутробном заражении. Опасность представляет передача вируса Зика при гемотрансфузиях и трансплантациях органов и тканей, т. к. в большинстве случаев заболевание проходит бессимптомно, отсутствует специфический скрининг доноров, что может привести к ятрогенному заражению реципиентов.
Симптомы лихорадки Зика
В четырех из пяти случаев инфекция протекает бессимптомно. Инкубационный период составляет от 3 дней до 2 недель. Человек становится заразным за несколько дней до появления первых симптомов. Характерно наличие субфебрильной лихорадки, которая держится до 5 дней. Отмечается слабость, вялость, сонливость, чувство недомогания. Типично наличие миалгий, артралгий, боли в глазных яблоках, светобоязни. Нередко развивается конъюнктивит, отек мелких суставов.
С первого дня заболевания появляется мелкая зудящая пятнисто-папулезная сыпь на лице, туловище с последующим возможным распространением по всему телу. Элементы могут увеличиваться в размере, сливаться. Иногда формируются волдыри с прозрачным содержимым. Очень редко возникают диспепсические явления в виде тошноты, рвоты, диареи, чувства тяжести, болей в эпигастрии. Длительность заболевания составляет около 7 дней.
У беременных женщин и детей, инфицированных не трансплацентарным путем, заболевание протекает с типичной клинической симптоматикой. Считается, что после перенесенной инфекции, формируется стойкий иммунитет, повторное заражение маловероятно.
Прогноз и профилактика
Прогноз относительно благоприятный. В большинстве случаев данная вирусная инфекция протекает в легких формах. Однако отдаленные последствия связаны с развитием тяжелых неврологических осложнений. Также вирус ассоциирован с формированием пороков развития у плода и прерыванием беременности на ранних стадиях развития. Подобную связь демонстрируют статистические исследования.
Специфическая профилактика не разработана. Мероприятия неспецифической защиты включают в себя использование репеллентов, антимоскитных сеток в проветриваемых помещениях, одежды с длинным рукавом, уничтожение мест выплода комаров, использование кондиционеров. Беременным женщинам и женщинам, планирующим беременность, не рекомендуется посещать страны распространения инфекции. Разрабатывается алгоритм по скринингу всех беременных, вернувшихся из стран риска по лихорадке Зика. Мужчинам следует использовать барьерные методы контрацепции при возращении из путешествий по эндемичным районам как минимум в течение месяца, хотя имеются данные о выделении вируса из спермы до 60 дней.

Клещевой боррелиоз – это зоонозная бактериальная инфекция, которая поражает кожу, нервную систему, опорно-двигательный аппарат и внутренние органы. Она вызвана возбудителями рода Borrelia, передающимися ребенку при укусах иксодовых клещей. Общие проявления болезни включают лихорадку, синдром интоксикации, мигрирующую эритему на коже. Полная клиническая картина зависит от локализации вторичных очагов инфекции. Для диагностики клещевого боррелиоза назначают серологические реакции, ПЦР-диагностику, культуральный метод, анализы ликвора. Лечение проводится антибиотиками, иммунопрепаратами, нейропротекторами и другими симптоматическими медикаментами.
Общие сведения
Иксодовый клещевой боррелиоз (ИКБ, болезнь Лайма) встречается с частотой 2,4 случая на 100 тыс. детского населения России. Более 75% заболевших находятся в возрастной группе 4-12 лет, в раннем возрасте инфекция развивается крайне редко. Мальчики болеют чаще девочек. Клещевой боррелиоз с поражением ЦНС занимает около 15% в структуре всех нейроинфекций у детей, что в 6 раз превышает показатели для клещевого энцефалита. Ввиду риска развития тяжелых осложнений и отсутствия специфической профилактики он не теряет актуальности в современной педиатрии.
Причины
Клещевой боррелиоз у детей возникает при заражении спирохетами рода Borrelia. Это грамотрицательные микроорганизмы спиралевидной формы. На территории РФ наиболее распространены 2 вида патогена – B.garinii, B.afzelii, реже встречаются бактерии B.burgdorferi и B.miyamatoi. Боррелии имеют большую внутривидовую вариабельность, особенно B.garinii, у которой насчитывается более 13 подтипов. Они различаются между собой составом поверхностных антигенов.
Естественные переносчики инфекции – лесной (I. ricinus) и таежный (I. persulcatus) виды иксодовых клещей. Дети заражаются при укусе паразита и попадании его слюны вместе с бактериями в рану на коже. Намного реже встречается трансплацентарная передача боррелий от матери с хроническим вариантом болезни Лайма. Присутствует риск инфицирования при употреблении козьего или коровьего молока от больного животного, если продукт не прошел достаточную термическую обработку.
Клещи обитают в лесах и лесопарковых зонах. Они переползают на одежду из травы или кустарников, после чего находят участок открытой кожи и присасываются к нему. Пациент также может проконтактировать с паразитом, принесенным в дом на шерсти животных, одежде, букетах цветов. Всплеск клещевого боррелиоза у детей фиксируется с мая по июль – на этот период приходится активность иксодовых клещей. В случае с клещами I. ricinus инфицирование возможно до сентября включительно.
Симптомы клещевого боррелиоза у детей
От момента укуса клеща до развития первых признаков болезни проходит 5-10 суток и более. Основное проявление локальной формы болезни Лайма – мигрирующая эритема. На коже возникает красное пятно диаметром 2-5 см, которое в течение нескольких недель увеличивается в размерах. Края эритемы имеют яркую окраску и слегка возвышаются над поверхностью кожи, центр постепенно бледнеет. У большинства детей кожный элемент не вызывает дискомфорта.
Эритема сопровождается общими признаками инфекционного процесса. При клещевом боррелиозе у детей поднимается температура тела до субфебрильных (70% случаев) или фебрильных цифр (30%). Лихорадка держится в среднем до 8 суток. В начале болезни возможны кратковременные боли в суставах и мышцах, недомогание, головные боли – типичный гриппоподобный синдром. У трети пациентов увеличиваются регионарные лимфоузлы, расположенные вблизи эритемы.
Общая длительность неосложненной острой формы – 3-4 недели. Разрешение эритемного варианта болезни Лайма происходит через этап шелушения и гиперпигментации, который сопровождается покалыванием и зудом. Возможно временное угнетение болевой чувствительности на пораженном участке кожи. При безэритемной форме интоксикация и лихорадка длятся 1-2 недели, после чего самочувствие ребенка постепенно нормализуется.
Прогноз и профилактика
Клещевой боррелиоз у детей зачастую протекает в легкой или среднетяжелой форме и успешно поддается лечению, поэтому прогноз в целом благоприятный. Опасения вызывает нейроборрелиоз, который чреват стойким неврологическим дефицитом, и хронические формы заболевания с множественными висцеральными проявлениями. Чтобы исключить отдаленные последствия, дети после выздоровления наблюдаются у педиатра в течение 2-3 лет и проходят плановые осмотры каждые 3-6 месяцев.
Специфическая профилактика отсутствует. Чтобы минимизировать риск боррелиоза и других клещевых инфекций, необходимо ограничить посещение мест, где возможен контакт с клещом. С мая по июль стоит избегать лесных опушек с высокой травой и зарослей кустарников – излюбленных мест обитания паразитов. Для прогулок ребенку желательно надевать одежду с длинными рукавами и штанинами, закрытую обувь, головной убор.
В весенне-летний сезон после каждого отдыха на природе рекомендуется осматривать тело ребенка на наличие присосавшихся к коже клещей. Если паразит обнаружен, нужно срочно посетить педиатра для аккуратного извлечения насекомого и проведения необходимых анализов. Не стоит самостоятельно удалять клеща, поскольку есть риск оставить часть его тела внутри ранки либо занести бактериальную инфекцию.
Сибирская язва является острым, особо опасным инфекционным заболеванием, возникающим у человека и животных при заражении Bacillus anthracis, протекающим с формированием на коже специфических карбункулов, либо в септической форме. Источником инфекции являются дикие животные и скот, заражение происходит контактным путем. Инкубационный период сибирской язвы в среднем составляет 3-5 дней. Диагностика осуществляется в 3 этапа: микроскопия мокроты или отделяемого кожных элементов, бакпосев, биопробы на лабораторных животных. Лечение сибирской язвы осуществляется пенициллинами. При кожной форме оно сочетается с местным лечением язв и карбункулов.
Сибирская язва
Сибирская язва является острым, особо опасным инфекционным заболеванием, возникающим у человека и животных при заражении Bacillus anthracis, протекающим с формированием на коже специфических карбункулов, либо в септической форме.
Характеристика возбудителя
Bacillus anthracis представляет собой крупную, капсулированную, грамположительную, факультативно-анаэробную, спорообразующую бактерию палочковидной формы с обрубленными концами. Споры образует при соприкосновении с кислородом, в таком виде может сохраняться в окружающей среде длительное время (несколько лет в воде, десятилетиями в почве, иногда прорастая и образуя новые споры). Сохраняет жизнеспособность после пяти минут кипячения, погибает только после 12-15 минут воздействия текучего пара, в течение 5-10 минут при температуре 110 °С. Сухому жару температурой 140 °С требуется для уничтожения спор бактерий 3 часа, дезинфицирующим средствам (1% раствор формалина, 10% едкого натра) – 2 часа.
Вегетативные формы во внешней среде неустойчивы, погибают при кипячении и дезинфицировании. Сибиреязвенная палочка выделяет трехкомпонентный экзотоксин (антигенный, отечный и летальный факторы), который довольно нестоек, разрушается при нагревании до 60 °С. Источником и резервуаром сибирской язвы в естественной среде являются травоядные животные, в поселениях – домашний скот (крупный и мелкий). У животных сибирская язва протекает в генерализованной форме, заразность имеет место на протяжении всего заболевания (животные выделяют возбудителя с испражнениями) и в течение 7 дней после смерти (без вскрытия и разделывания туши). Шкура, шерсть и продукты их переработки могут сохранять заразность на протяжении многих лет.
Заражение животных происходит при употреблении пищи или воды, содержащих споры сибирской язвы, либо при укусах насекомых, переносящих возбудителя от больных животных, зараженных трупов, загрязненных спорами объектов. Особую опасность представляют сохраняющиеся в почве споры, формирующие эпидемический очаг, который может быть затронут при проведении строительных, гидромелиоративных, геофизических и других работ, в результате чего споры сибирской язвы выходят на поверхность и могут заражать животных и человека.
Больной человек не представляет значимой эпидемиологической опасности для других людей, но может служить источником инфекции для животных. Механизм передачи сибирской язвы, как правило, контактный (проникновение возбудителя происходит через поврежденные кожные покровы и слизистые оболочки). Чаще всего люди заражаются при контакте с больными животными и переработке туш, изготовлении предметов из животного сырья, кулинарной обработке зараженного мяса. Заболеваемость сибирской язвой подразделяется на профессиональную и бытовую. Случаи реализации пищевого пути передачи, а так же вдыхания бактерий крайне редки.
Естественная восприимчивость человека к сибирской язве невысокая, развитие заболевания происходит у 20% лиц, имевших контакт с возбудителем, но при реализации воздушно-пылевого пути заражения заболеваемость практически стопроцентная. Сибирской язвой чаще заражаются мужчины активного возраста, в основном в сельской местности.
Классификация сибирской язвы
Сибирская язва протекает в двух клинических формах: кожной и генерализованной.
· Кожная форма, встречающаяся в подавляющем большинстве случаев (95% и более) подразделяется на карбункулезную, буллезную и эдематозную разновидности, в зависимости от характера кожных проявлений.
· Генерализованная форма также бывает трех видов: легочная, кишечная и септическая.
Симптомы сибирской язвы
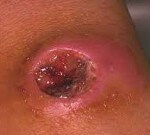
Инкубационный период сибирской язвы обычно занимает 3-5 дней, но может затягиваться и до недели – двух, а также протекать в течение нескольких часов. Самая распространенная клиническая форма сибирской язвы: карбункулезная. При этом на коже в месте внедрения возбудителя формируется карбункул, проходя последовательно стадии пятна, папулы, везикулы и язвы. Сначала образуется красное безболезненное пятно, быстро преобразующееся в медно-красную (иногда багровую), приподнятую над поверхностью кожи, папулу. На этом этапе больных обычно беспокоит зуд и некоторое жжение пораженного участка.
Спустя несколько часов папула прогрессирует в наполненную серозной жидкостью везикулу около 2-4 мм в диаметре. Содержимое везикулы вскоре приобретает темный, иногда багрово-фиолетовый, оттенок в результате геморрагии. Вскрываясь (самостоятельно или при расчесывании), везикула образует язву с темно-коричневым дном, приподнятыми краями и отделяемым серозно-геморрагического характера. При типичном течении первичная язва опоясывается новыми везикулами, которые при вскрытии сливаются и увеличивают язвенный дефект.
Спустя несколько дней (иногда до двух недель) в центре язвы формируется черный некротический струп, постепенно замещая все ее дно. На вид карбункул напоминает обгоревшую корку, безболезненный, окружен багрово-красным воспалительным валиком, возвышающимся над непораженной кожей. Ткани вокруг карбункула выражено отечны, нередко отек захватывает значительный участок (в особенности в случае локализации в местах с рыхлой подкожной клетчаткой, на пример, на лице). При расположении карбункула на лице высока вероятность распространения отечности на верхние дыхательные пути и развития угрожающей жизни асфиксии.
Заболевание с самого начала сопровождается значительной интоксикацией (головная боль, слабость, адинамия, ломота в мышцах, пояснице, возможна боль в животе), лихорадкой. Через пять-шесть дней температура тела резко снижается, происходит регресс общих и местных клинических проявлений. Струп отторгается спустя 2-3 недели, язва постепенно заживает, оставляя грубый рубец.
Как правило, карбункул формируется в единичном экземпляре, в редких случаях их количество может достигать 10 и более, что значительно утяжеляет течение заболевания. Наибольшую опасность представляют карбункулы на голове, шее, слизистых оболочках ротовой полости и носа, заметно ухудшающие течение и грозящие осложниться сепсисом.
Эдематозная форма на первом этапе ограничивается отечностью тканей, карбункул формируется позднее и отличается довольно крупными размерами. Буллезная разновидность характеризуется формированием в области входных ворот инфекции наполненных геморрагическим содержимым пузырей, преобразующихся после вскрытия в обширные язвы, прогрессирующие в карбункулы.
При генерализованных формах сибирской язвы характерно преимущественное поражение органов дыхания (легочная форма). Клинические проявления напоминают таковые при гриппе: симптомы интоксикации сопровождаются кашлем, насморком, слезотечением, отмечается учащение дыхания, тахикардия, одышка. Эта фаза заболевания может продолжаться от нескольких часов до двух дней, после чего происходит значительное нарастание признаков интоксикации, лихорадка достигает критических цифр (39-40 градусов), выражен озноб. Иногда в этот период отмечаются боли и стеснение в грудной клетке, при кашле выделяется обильная мокрота с кровянистой примесью, при свертывании напоминающая вишневое желе. В последующем происходит нарастание олигурии, признаков сердечно-сосудистой недостаточности, отека легких. Продолжительность последней фазы заболевания не превышает 12 часов, больные находятся в сознании.
Наиболее тяжело протекает кишечная разновидность генерализованной формы сибирской язвы, имеющая крайне неблагоприятный исход. Первая фаза, так же как и в других случаях характеризуется лихорадкой и выраженной интоксикацией, сопровождающимися жжением и болезненностью в горле, и продолжается до полутора суток, затем к этой симптоматике присоединяется выраженная режущая боль в животе, тошнота, рвота с кровью, диарея. В каловых массах также визуально определяется кровь. В третьей фазе имеет место нарастающая сердечная декомпенсация, лицо приобретает багровый или синюшно-розовый оттенок, отмечаются инъекции склер, на коже могут быть петехиальные или геморрагические высыпания. Больные тревожны, испытывают страх.
Септическая разновидность генерализованной формы протекает в виде первичного или вторичного (явившегося осложнением другой формы сибирской язвы) сепсиса. При этом отмечается очень быстрое нарастание симптоматики интоксикации, многочисленные геморрагии на коже и слизистых, часто поражаются мозговые оболочки. Данная форма, зачастую, прогрессирует с развитием инфекционно-токсического шока.
Прогноз и профилактика сибирской язвы
Благоприятный прогноз имеют кожные формы сибирской язвы, генерализованные формы нередко заканчиваются летальным исходом. Современные методы лечения способствуют значительному снижению неблагоприятных исходов данного заболевания, поэтому крайне важно своевременное обращение за медицинской помощью.
Санитарно-гигиенические мероприятия по профилактике заболеваемости сибирской язвой включаю ветеринарные и медико-санитарные меры, задачей которых является выявление, контроль и санация эпидемиологических очагов, отслеживание состояния пастбищ, водных источников, животноводческих хозяйств, плановые прививки животных, гигиеническое нормирование при обработке животного сырья, его хранении и транспортировке, захоронении павшего скота.
Индивидуальная профилактика заключается в соблюдении санитарно-гигиенических правил при работе с животными, специфической вакцинопрофилактике для лиц с высокими профессиональными рисками заражения. Выявленные очаги подлежат дезинфекции. Экстренная профилактика осуществляется не позднее 5 суток после контакта с подозрительными объектами, представляет собой курс превентивной антибиотикотерапии.